Tipos de Tratamento
Os tratamentos citados abaixo existem descritos na literatura como uma possibilidade de tratamento para o HPV.
Todos apresentam indicações precisas e contra indicações.
Alguns já não são utilizados na prática ou por não estarem mais disponíveis no mercado ou porque apareceram tratamentos melhores e menos agressivos.
Cada caso deve ser avaliado individualmente pelo médico de confiança que irá definir o tipo de tratamento mais adequado.
Tratamento Clínico
Agentes Antimitóticos
- Podofilina
O podófilo é um derivado alcoólico impuro do Podophyllum (conhecido como lignans) composto por numerosas substâncias químicas. Esse composto varia de lote para lote e tem estabilidade precária. É um agente citotóxico de ação necrotizante que inibe a mitose das células epiteliais, porém tem ação corrosiva também na pele sã. Apresenta uma taxa de regressão que varia de 22 a 98%. Pode causar parestesias e paralesias. O seu uso deve ser criterioso. A formulação utilizada é solução alcoólica ou oleosa a 25%, e aplicar 1-2 vezes por semana até o desaparecimento das lesões. Por ser um composto impuro apresenta duas substâncias mutagênicas, a quercetina e o caenferol. Apesar de ser muito utilizada o seu uso é questionável uma vez que o próprio HPV também apresenta potencial oncogênico.
- Podofilotoxina
É um extrato purificado do grupo biologicamente ativo denominado lignans. É um agente citotóxico com ação necrotizante que resulta em destruição aguda da lesão verrucosa em poucos dias sem alterações importantes da pele normal. A podofilotoxina se liga a tubulina impedindo a sua polimerização em microtubulos, dessa maneira inibindo a mitose na fase G2. Outras ações que podemos citar seriam a inibição do transporte de nucleotídeos, alterações do endotélio vascular, estimulação dos macrófagos, produção de interleucina 1 e 2 além de inibição da função mitocondrial. Disponível em cremes que devem ser aplicados apenas em cima das lesões verrucosas externas, não sendo ainda liberado o seu uso para lesões vaginais, uretrais e intra-anal.
- 5-Fluorouracil
Antineoplásico citostático da classe dos antimetabólicos que age essencialmente sobre os tecidos com crescimento rápido. É análogo do Uracil, base pirimídica da molécula do RNA, portanto um antagonista pirimídico que inibe a síntese de RNA e DNA e tem ação imunoestimulante. É utilizado como creme na concentração de 5%, e parece ser suportado mais na pele que na mucosa. Utiliza-se o 5-Fu a 5% de 1-3 vezes por semana, avaliando o trofismo do epitélio. O tempo de aplicação é de até 4 horas, lavando-se a região a seguir. O período de utilização irá até o desaparecimento das lesões. Na vagina é contra indicado e recomenda-se cautela, pois o efeito colateral que é a adenose de vagina pode ser muito danoso e de difícil tratamento.
- Bleomicina
São substâncias (glicopeptídeos) que além de apresentarem ação antibiótica são citotóicas (por seu efeito antineoplásico devido à ligação ao DNA celular e impedindo a incorporação da timidina). É um antibiótico de largo espectro utilizado também para tratar várias neoplasias e verrugas virais. O modo de utilização é aplicação intralesional de sulfato de bleomicina a 0,1% que pode ser doloroso. Pode ser utilizado como terapia alternativa para verrugas cutâneas recidivantes, porém os estudos controlados tem resultados contraditórios.
- Thiotepa
É um agente antineoplásico da classe dos alquilantes polifuncionais. Pode ser utilizado em lesões uretrais e vesicais, com aplicações semanais (7 a 10 semanas).
Agentes Ceratolíticos
O mecanismo de ação é o da destruição tissular. Indicados para lesões externas. A posologia indicada é de 2-3 vezes por semana até o desaparecimento das lesões. Deve- se proteger as áreas sadias. Sua eficácia é de cerca de 70 a 90%.
- Ácido Acetilsalicílico
Tem como ação principal o amolecimento da camada córnea com descamação da camada superficial e eliminação mecânica das partículas virais presentes nesta região. Acredita-se que podem promover um aumento da circulação local quando administrado em baixas concentrações (efeito antinflamatório). Seu uso é tópico (em cima das lesões verrucosas). Pode ser obtido em várias apresentações (gel, solução, tinturas, etc) com concentração variando de 10 a 50%. Dependendo da localização da verruga pode ser utilizado associado a outras substâncias (podofilina 20%, ácido lático 4 a 16%, formaldeído 75%, glutaraldeído 10%).
- Vitamina A (tretinoína)
Por apresentar efeito antiprofilático permite uma ceratinização normal nas regiões em que a ação viral proporciona uma hiperceratose e paraceratose. Seu uso é tópico em cima das lesões verrucosas e a sua apresentação é em solução a 0,1%.
- Cantaridina
É uma substância encontrada no extrato desidratado da mosca espanhola. Atua superficialmente provocando uma acantólise e necrose das células epidérmicas sem agir na derme (dessa maneira não deixa cicatriz). É muito utilizada em verrugas plantares (nos paises europeus e EUA). É encontrada em solução a 0,7%, devendo ser aplicada na região verrucosa e mantida coberta com uma fita adesiva por 24hs. De preferência a lesão verrucosa deve ser raspada e a aplicação pode ser semanal se a lesão não for totalmente eliminada na primeira aplicação.
Agentes Cáusticos
- ATA
O ácido tricloroacético tem ação ceratolítica e quando aplicado localmente destrói as células epiteliais. Atua desnaturando as proteínas e por isso pode destruir as áreas normais se a aplicação não for cautelosa. É um método muito difundido e pode ser utilizado em concentrações que variam de 50 a 80%.
Agentes Imunomoduladores
- Interferon
O Interferon (glicoproteína) atua inibindo a multiplicação da célula virótica tornando as célula não infectadas refratárias à infecção (ação antivirótica) inibe a multiplicação celular e a proliferação epitelial dos condilomas (ação antiproliferativa), e estimula as células Natural Killers, os linfócitos T-citotóxicos, e os macrófagos (ação imunoestimulante). São classificados de acordo com as células que lhe dão origem, o alfa produzidos por leucócitos e linfoblastos, o beta por fibroblastos, e o gama por linfócitos. Os tipo alfa e beta são conhecidos por interferon tipo 1 e o gama por interferon tipo 2.
A aplicação pode ser:
‒ Tópica: em forma creme, gel ou pomada tem uma eficácia discutível.
‒ Intralesional: utilizado na base da lesão tanto do condiloma puro como do associado à neoplasia intraepitelial.
‒ Sistêmico: aplicação intramuscular ou subcutâneo com a vantagem teórica de que todas as células infectadas estarão expostas á ação do interferon.
Pode apresentar efeitos colaterais como a “flu like syndrome” que consiste nos sintomas da gripe (febre, cefaléia, mialgia, astenia, náusea, leucopenia), além de alteração da função hepática.
Interferon beta recombinante é indicado como adjuvante ao tratamento físico (cirurgia, cauterização e laser), nas lesões condilomatosas, nas lesões associadas á neoplasia intraepitelial (colo, vagina, vulva, perianal ou peniana), nas lesões refratárias, recidivantes e extensas.
A posologia indicada varia de 30.000.000UI a 45.000.000UI por via subcutânea ou intramuscular por até 5 semanas.
- Imiquimode
Atua como imunoestimulante por ter como ação a indução da produção de interferon e outras citocinas. Dessa maneira, apresenta atividade antiviral e antitumoral.
O imiquimode estimula os monócitos, macrófagos e Células de Langerhans, que por sua vez irão:
‒ Produzir citocinas (interleucina, fator de necrose tumoral alfa 1 e interferon alfa), que irão inibir a replicação viral (diminuição da carga viral).
‒ Estimula os linfócitos T CD4 ativando a imunidade mediada por células (linfócito T CD8 citotóxicos e células “Natural Killer”), permitindo a migração dos linfócitos ativados ao local infectado e destruição das células infectadas pelo HPV.
É indicado somente para as lesões externas do condiloma acuminado.
A posologia é 1 vez ao dia por até 12 semanas (até o desaparecimento das lesões) o creme deve ser aplicado na verruga, massageando o local pra facilitar a absorção.
O efeito colateral mais comum é o eritema local, podendo ocorrer, também, erosão, escoriação e edema. Esses efeitos são bem tolerados.
- Timomodulina
Sabemos que o timo é um órgão importante na regulação do mecanismo imunocompetente. A timomodulina atua na função dos linfócitos B, porém, os melhores resultados tem sido obtidos com a melhora da função imunológica dos linfócitos T (helper/inducer, suprressort, citotóxico, células NK, células K e macrófagos).
Existem estudos dando evidências da atuação da timomodulina em:
‒ Processos infecciosos pulmonares.
‒ Doenças exantemáticas.
‒ Bronquite asmática.
‒ Pacientes HIV positivo.
‒ Otites médias recorrentes.
‒ Pacientes portadores da infecção pelo HPV.
‒ Disponível na apresentação de cápsulas que devem ser administradas por via oral 1 – 2 vezes ao dia, de 1 a 2 meses.
- Levamisole
Tem a capacidade de restaurar e desenvolver hipersensibilidade cutânea retardada em pacientes anérgicos. Pode ser utilizado 75 a 150mg semanais por 3 a 6 meses. É indicado para lesões refratárias ao tratamento e recidivantes. A gastrite pode ser um efeito colateral; por isso deve ser utilizado com cautela em pessoas suscetíveis.
- Vacinas
As vacinas podem ser profiláticas ou terapêuticas. As vacinas terapêuticas agem impedindo a replicação viral ou erradicação dos tumores induzidos pelo HPV. É consenso que essas vacinas utilizem VLP. Estão em fase avançada de estudo e em breve estarão disponíveis para uso comercial. A questão mais importante será determinar a população ideal que irá se beneficiar com esse tipo de tratamento.
- DNCB
O dinitro cloro benzeno é um potente sensibilizador com bons resultados no tratamento das verrugas virais, porém apresenta potencial mutagênico.
- Inosina Pranobex
É administrada oralmente na dose de 100mg/Kg/dia por até 6 semanas. Estudos controlados não evidenciam resultados animadores em verrugas cutâneas
- Interleucina 2
Os poucos estudos existentes não são animadores em relação a sua utilização em verrugas virais além dos seus efeitos colaterais.
- Retinóides
São compostos naturais ou sintéticos relacionados à vitamina A, muito utilizados na dermatologia em geral.
Compreendem os ácidos trans-retinóicos (tretinoína), acido 13-cis-retinóico (isotetrinoína) e os retinóide aromáticos (etretinato e acitretina). Apresentam resultados satisfatórios na prevenção de câncer invasivo e pré-câncer da pele, colo e vulva (quando relacionados ao HPV).
Quanto ao modo de ação eles se ligam a receptores celulares específicos, alterando a proliferação epidérmica, a diferenciação da ceratina, atuando como imunomoduladores. Podemos observar bons resultados quando da associação de vários retinóides e várias citocinas.
Pacientes imunossuprimidos portadores da infecção pelo HPV podem se beneficiar com o uso sistêmico dessas substâncias. Em algumas situações o uso dos retinóides pode ter como objetivo principal a redução das lesões para facilitar as terapias cirúrgicas.
- Isoprinosine
Derivado sintético purínico que aumenta o poder de fagocitose, o número de linfócitos T auxiliadores, e a produção de mediadores clínicos dos linfócitos T (interferon, linfocina, interleucina 2) além de estimular os linfócitos T citotóxicos. É de administração oral e parece ser importante para os casos de recidiva após tratamento com agentes físicos.
- BCG
A vacina de BCG é estimuladora das células Natural Killer, linfócitos T, monócitos e macrófagos. Indicada para melhorar a imunidade celular, podendo ser usada intralesionalmente.
- Agentes Antivirais (idoxuridina, aciclovir e arabinoadenosina)
Agem inibindo a síntese de DNA celular, principalmente viral, pode ser administrado por via oral ou aplicação tópica, porém não apresentam resultados satisfatórios.
Tratamento Cirúrgico
Cirurgia Fria (curetagem, bisturi, tesouras)
Indicado para lesões em qualquer localização. Deve-se retirar a lesão deixando uma margem de segurança de até 3-5 mm. Na presença de neoplasia intraepitelial cervical o procedimento é a conização.
A grande preocupação é com a recidiva no borda da incisão. Quando as lesões são exuberantes, podemos promover a retirada com cirurgia a frio e aplicar no leito da lesão o eletrocautério ou o laser diminuindo, assim, o tempo cirúrgico e propiciando um menor índice de recidiva. Nos casos de cirurgia a frio deve ser evitada a sutura da lesão.
Eletrocirurgia
Pode ser utilizada em lesões de qualquer localização. Técnica muito utilizada uma vez que o eletrocautério é barato e os resultados são bons. Apresenta inconveniente nos casos de lesão peniana circunferencial pois pode evoluir com anel fibroso e fimose, além de ter um maior índice de cicatrização aparente uma vez que provoca uma lesão tecidual que se estende além do local aplicado (queimadura). Pode ser utilizada na região ureteral e pelos motivos já explicados anteriormente pode evoluir para estenose.Ao cauterizar as lesões deve-se tomar cuidado quanto à margem de segurança para evitar recidivas locais e a profundidade para evitar retrações e cicatrizes exuberantes.
Atualmente contamos com equipamentos modernos (Unidades Eletrocirúrgicas Modernas -UEM) que utilizam corrente alternada de alta radiofreqüência podendo proporcionar coagulação ou corte. Temos os eletrocautérios bipolares e monopolares. Essas UEMs proporcionam uma alta elevação de temperatura em pouco tempo proporcionando uma vaporização tecidual que pode ter melhores resultados estéticos.
Alça Diatérmica
LEEP: indicado para lesões cervicais. Segue os mesmos princípios da eletrocauterização e do LASER, age vaporizando a água intracelular e destruindo-a.
Crioterapia
É um método que consiste na congelação direta da zona suspeita com desidratação celular onde a água intracelular fica sob a forma de cristais de gelo. Realizada por um aparelho que retém gás (O2 ou NO2), sob pressão, para diminuir a temperatura (não ultrapassando 80 graus C). A aplicação pode ser com spray ou por contato (aplicadores com algodão na extremidade ou criosondas).
Temos três mecanismos de ação, o primeiro é o físico onde a cristalização intracelular promove uma destruição celular por desnaturar as lipoproteínas das membranas; o segundo é o vascular onde observamos lesão do endotélio, alteração da permeabilidade capilar, coagulação e microembolos; e o terceiro, que promove um estímulo imunológico como qualquer outro método destrutivo.
É um método pouco agressivo, porém com pouco controle de profundidade. As recidivas ocorrem e é diretamente proporcional a experiência do profissional que o utiliza.
HPV e Laser
 Aparelho de Laser de CO2
Aparelho de Laser de CO2
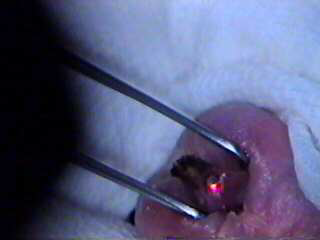 Cauterização da Uretra com Laser de CO2
Cauterização da Uretra com Laser de CO2
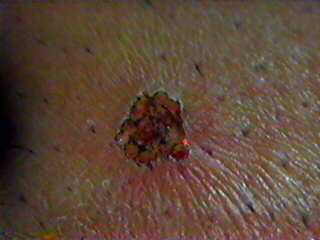 Cauterização do Pênis com Laser de CO2
Cauterização do Pênis com Laser de CO2
É indicado para lesões de qualquer localização (genitália masculina, feminina, orofaringe, pele em geral, etc). A luz emitida no tecido se transforma em calor que agindo sob as moléculas de água no interior das células, entram em ebulição e explodem liberando calor. Pode ser utilizado tanto para vaporizar as lesões como para a retirada excisional.
Vantagens desse método:
‒ Pode-se visualizar a profundidade, prevenir as retrações, e destruição sem necrose do tecido, propiciando uma cicatrização mais anatômica.
‒ Por não ter contato com o tecido adquire uma grande vantagem uma vez que se trata de uma doença infectocontagiosa.
‒ Melhores resultados nas lesões uretrais e penianas circunferenciais.
‒ Útil nos casos de lesões multifocais extensas em que está contra-indicado o uso do eletrocautério.
‒ É bactericida
‒ Pode ser utilizado com anestesia local na grande maioria das vezes.
- Tipos de aparelhos utilizados
- Laser de C02
É o mais utilizado. Têm indicação na grande maioria dos casos, porém não pode ser aplicado na uretra mais profunda, uma vez que a uretroscopia é realizada com água e o laser de CO2 é totalmente absorvido por ela, não atingindo os tecidos desejados.
- Laser de Diodo
Por ser utilizado com fibra óptica e por não ser absorvido pela água, está indicado nos casos de lesões uretrais mais profundas, além de poder ser utilizado em qualquer outro tipo de lesão externa.
Existem estudos evidenciando a presença de DNA viral no tecido normal das proximidades da lesão cauterizada com laser dessa maneira a possibilidade de recidiva é evidente sendo a taxa de recidiva com laser e eletrocautério semelhantes. Esse índice de recidiva melhora muito quando associamos ao laser terapias que atuem na imunidade individual (taxa de recidiva menor que 10%).
É importante um treinamento adequado do profissional que irá atuar com laser para que possa decidir na escolha do equipamento ideal, além de selecionar a potência e tempo de exposição adequado para cada caso, pois sabemos que a taxa de recidiva e as cicatrizações mais exuberantes estão diretamente relacionada à potência e ao tempo de exposição. Com maior potência temos mais vaporização e pouca carbonização tecidual.
Quando temos lesões com microvascularização o laser pode promover a coagulação desses pequenos vasos. Em determinados casos o feixe pode ser utilizado desfocado auxiliando na hemostasia. Cuidado com vasos mais calibrosos que não serão selados, e nesses casos deve-se associar a eletrocauterização para controle do sangramento.
Apresenta o inconveniente do alto custo do aparelho dificultando sua utilização de uma maneira mais ampla.
Tratamentos Alternativos
- Antimicrobianos (formalina 0,4% e glutaraldeído)
São substâncias utilizadas como desinfetantes que apresentam uma ação importante como fixador de tecidos e provocam uma desidratação e descamação das células superficiais da epiderme.
- Terapia Fotodinâmica (PDT)
Histórico
A luz, assim como outros fenômenos físicos, sempre foi utilizada em medicina. Auxiliando o médico clínico na observação de um paciente ictérico ou numa translucidez normal de uma membrana timpânica, atua como agente auxiliar no diagnóstico de doenças e podemos até dizer, na terapêutica de muitas delas. Considerando esta questão em um maior grau de complexidade, temos a chamada terapia fotodinâmica (PDT – PhotoDynamic Therapy), técnica que utiliza a luz, tanto para o diagnóstico quanto para o tratamento de certos tumores. Para que isto ocorra, é necessária a existência de um fotossensibilizador, substância capaz de absorver fótons, seletivamente retido em células tumorais e que em contato com um determinado comprimento de onda (luz) dá início a uma seqüência de mecanismos físicos, químicos e biológicos, levando a destruição ou fluorescência destas células.
A utilização da luz e um fotossensibilizador em Medicina, já são conhecidos através dos tempos. Os egípcios já utilizavam há mais de 4.000 anos, a ingestão de plantas, contendo os psoralenos, e aplicação da luz solar para o tratamento do vitiligo. Em 1900, Raab descreveu a ação do corante acridina e luz solar sobre Paramecia, demonstrando os efeitos tóxicos nesses organismos unicelulares. Finsen, em 1901, observou que a luz solar poderia ser utilizada na cura do Lupus vulgaris, e Trappeiner; em 1903, utilizou a eosina e luz solar para tratar câncer de pele. Curiosa foi a atitude de Meyer-Betz, em 1913, que se autosensibilizou com hematoporfirina pura registrando os sintomas da fotossensibilização, que perduraram por um período de 2 meses. Na década de 70, Dougherty e colaboradores, foram os primeiros a utilizarem o PDT em ensaios clínicos, relatando o sucesso na terapêutica contra tumores malignos.
Vários fotossensibilizadores foram estudados desde então, tais como as porfirinas, clorofila e as ftalocianinas. Destas, os derivados da hematoporfirina (HpD), foram os que se apresentaram como os melhores fotossensibilizadores, a tal ponto que, em 1998, foi aprovado pelo FDA o medicamento Photofrin (mistura complexa de oligômeros de hematoporfirina).
Essa técnica bem consagrada em países como Japão, Canadá, EUA, Itália, Rússia, pouco a pouco ganha adeptos no Brasil, com o aparecimento de instituições que estudam a PDT, não só no seu aspecto de pesquisa, mas também, na sua utilização clínica.
Aspectos da Interação luz-tecido na Fisiopatogenia da PDT
Algumas drogas têm a capacidade de seletivamente concentrar-se em células com hipermetabolismo (mitose e meiose). Ao aplicar uma luz “ideal”, entenda-se aqui como um determinado comprimento de onda e por um tempo adequado neste tecido “sensibilizado”, os fótons dessa luz, são absorvidos por este corante, que transfere energia ao oxigênio da célula. Este oxigênio excitado (oxigênio triplete), passa a ser quimicamente ativo reagindo e destruindo a célula hospedeira do corante. A reação do composto no estado triplete com o oxigênio molecular celular, irá produzir um oxigênio singlete, que vai causar a morte celular, por interromper os processos biológicos por:
- oxidação;
- ciclo adição (com colesterol, triptofano, guanina, etc.);
- formação de radicais livres (anion superóxido, hidroxil e peróxido de). (hidrogênio).
Procedimento
‒ aplicação da droga selecionada que pode ser por via endovenosa ou tópica;
‒ aguardar o tempo adequado para a concentração da mesma no local a ser tratado;
‒ aplicar a luz selecionada por tempo adequado.
Após a irradiação observa-se que não ocorre destruição total do tumor, apenas a região fotolisada fica necrosada, porém o efeito é propagado e a morte do tecido decorre, principalmente, do comprometimento vascular (sistema que irriga o tumor).
Considerações sobre os Fotossensibilizadores na PDT
A substância utilizada em PDT deve ser administrada por via oral ou endovenosa, para o tratamento de tumores de cabeça e pescoço, broncopulmonares, de bexiga, gastrointestinais e outros. Nos tumores endometriais e cutâneos, pode ser aplicado topicamente. Daí, as pesquisas com o ácido delta-aminolevulínico (ALA) nas lesões de carcinomas basocelulares e ceratoses actínias da pele.
Muitas drogas têm sido estudas na PDT e o objetivo maior é o encontro de um fotossensibilizador, que apresente um baixo índice de toxicidade para o paciente, com alto grau de seletividade às células tumorais, dentre elas:
- Drogas em estudo: porfirinas endógenas, clorinas, bacteriociclinas,
- ftalocianinas, naftalocianinas, purpurinas, entre outras;
- Drogas sob análise para registro: Foscan (m-THPC) e Mace (Npe6);
- Drogas em uso aprovadas pelo FDA: Photofrin (composto de oligoelementos de hemastoporfirina), Levulan-Kerastic (hidroclorto do ácido aminolevulínico) e Visudyne (BPDMA é uma clorina, um dos anéis pirólicos da porfirina oxidado).
Medicamentos mais Utilizados e suas Indicações
Essa tabela relaciona algumas indicações terapêuticas, porém é importante salientar que cada tipo de tumor irá requerer um procedimento individualizado como:
- droga ideal a ser utilizada;
- quantidade ideal de medicamento;
- após quanto tempo de aplicada a droga deve-se iniciar a aplicação da luz;
- tipo de Laser ideal;
- frequência ideal do Laser;
- tempo ideal de aplicação da luz.
Considerações Finais
A PDT tem sido utilizada para o tratamento de vários tipos de câncer, porém, por ter como características comuns o crescimento anormal dos tecidos, sua utilidade também tem sido observada no tratamento da degeneração macular da retina, psoríase, artrite reumatóide sistêmica, micoses, verrugas, infecções bacterianas, arteriosclerose, quelóides, entre outras.
Existem vários protocolos para tratamento dos diversos tipos de tumores e outras afecções. Sem dúvida, é uma forma de tratamento promissora e sem limites de atuação. Suas inúmeras variáveis, porém, requer muito estudo e bom senso para que a realização desses procedimentos seja feita da maneira mais adequada e possível.
Não é demais afirmar que cada tipo de tumor irá requerer um procedimento individualizado e específico no sentido de se encontrar a droga ideal a ser utilizada, a quantidade ideal de medicamento, o tempo da droga e de aplicação da luz ou laser.
Outra importante consideração é o aspecto de fluorescência da PDT. Se iluminarmos o tecido com luz ultravioleta adequada, ocorrerá uma fluorescência vermelha com comprimento de onda da ordem de 620 nm. Essa detecção poderá ser feita a olho nu, através de registro fotográfico ou por sistemas eletrônicos de detecção. Qualquer que seja o método, se o resultado for positivo quanto à fluorescência, também será positiva a malignidade. Aqui os mecanismos físicos envolvidos na interação luz, tecido e fotossensibilizador são outros. Esse aspecto permite a utilização da PDT como método diagnóstico precoce, já que a droga, além de ser tumor seletivo, propicia forte emissão de fluorescência.
Algumas drogas têm a capacidade de se concentrar em células com crescimento acelerado e desarranjado. Ao aplicar a luz ideal por tempo adequado no tecido sensibilizado que já apresenta altas concentrações da droga selecionada, os fótons dessa luz são absorvidos pelo corante que transfere energia para o oxigênio da célula. Esse oxigênio excitado passa a ser quimicamente ativo, reagindo e destruindo a célula hospedeira do corante.
A PDT tem sido utilizada para o tratamento de vários tipos de câncer, porém, por ter como características comuns o crescimento anormal dos tecidos, sua utilidade também tem sido observada no tratamento da degeneração macular da retina, psoríase, artrite reumatóide sistêmica, micoses, verrugas, infecções bacterianas, arteriosclerose, entre outras.
Sem dúvida, é uma forma de tratamento promissora e sem limites de atuação, porém com inúmeras variáveis que requerem muito estudo e experiência do profissional para que a realização dos procedimentos seja feita da maneira mais adequada possível (seleção da droga adequada, tempo de espera até aplicação da luz, tipo de luz e tempo de aplicação).
- Cimetidina
Estudos em humanos sugerem a inibição de linfócitos T supressores tendo portanto uma ação imunomoduladora (necessita de mais estudos).
- Homeopatia (Thuya occidentallis)
Têm ação antiviral estimulando a defesa individual. Pode ser utilizada via oral ou aplicação tópica.
Tratamentos Complementares
- Zinco
Existem estudos com a utilização de zinco via oral como terapia complementar (com ação antiviral). b. Complexos Vitamínicos (A, B e C)
- Psicoterapia
Estudos revelam que o stress e distúrbios na esfera emocional podem predispor vários tipos de doenças por interferir no sistema imunológico. A psicoterapia como indicação principal apresenta resultados superiores ao efeito placebo porém os resultados são demorados e muito inferiores aos métodos convencionais. Por outro lado não devemos esquecer a psicoterapia como terapia coadjuvante nos casos recidivantes de pacientes com distúrbios na esfera emocional. Dessa maneira, o apoio psicoterápico pode ser de fundamental importância para o tratamento. Nos casos em que o casal apresenta uma turbulência em seu relacionamento na vigência do diagnóstico ou com a demora do tratamento, recomenda-se a terapia do casal.